Publié le 05 avr 2018Lecture 8 min
AVC ischémique : mise au point sur les avancées récentes
Loubna MAJHADI, Laura FECHTENBAUM, Hassan HOSSEINI, service de neurologie, unité neuro-vasculaire, CHU Henri Mondor, Créteil
Les AVC représentent la troisième cause de mortalité (10 % des causes de décès), la deuxième cause de démence après la maladie d’Alzheimer et la première cause de handicap non traumatique de l’adulte dans les pays industrialisés. L’incidence en France est de 130 000 cas par an, à l’origine de 40 000 décès et de handicaps lourds pour 30 000 patients (rapport HAS 2009). La fréquence des AVC augmente avec l’âge, ce qui, du fait du vieillissement général de la population, laisse présager un nombre croissant de patients qui seront atteints.
L’AVC aigu est le plus souvent provoqué par une ischémie, on parle d’infarctus cérébral (85 % des cas). Les causes cardioemboliques occasionnent 20 % des AVC ischémiques. Ces dernières années ont été marquées par une révolution dans la prise en charge des infarctus cérébraux aigus et des avancées en prévention secondaire.
Traitements à la phase aiguë de l’infarctus cérébral
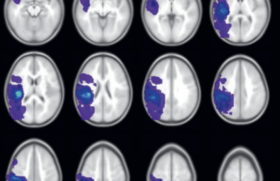
L’AVC ischémique est une urgence diagnostique et thérapeutique. Il est recommandé d’hospitaliser les patients atteints d’AVC en unité neuro vasculaire (UNV), composée d’une équipe spécialisée, permettant d’offrir une prise en charge structurée et rapide en phase aiguë de l’AVC. Le traitement de référence de l’infarctus cérébral reposait avant 2015 sur la thrombolyse intraveineuse seule par t-PA (activateur tissulaire du plasminogène) administrée dans les 4 heures 30 en l’absence de contre-indication, l’objectif étant de recanaliser l’artère occluse et de reperfuser la pénombre ischémique cérébrale (figure 1). Néanmoins, seulement 33 % des patients ayant reçu une thrombolyse intraveineuse auront une recanalisation précoce (figure 2)(1). Ce traitement n’est possible que dans moins de 20 % des cas à cause d’une fenêtre thérapeutique étroite (< 4,5 h) et de nombreuses contre-indications.
Figure 1. Concept de pénombre ischémique : hypersignal diffusion sans hypersignal FLAIR.
La séquence perfusion permet de visualiser l’étendue de l’hypoperfusion.
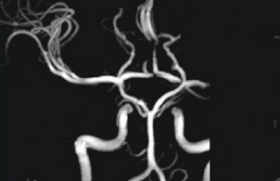
Sur la séquence en temps de vol (TOF : time of flight), on visualise une sténose ou un thrombus au niveau de l’artère sylvienne droite.
Figure 2. Pourcentage de recanalisation après thrombolyse intraveineuse selon le site de l’occlusion.
Artère cérébrale moyenne (divisée en 4 segments : 2 segments proximaux : appelés M1 et M2, et 2 segments distaux M3 et M4),
B : tronc basilaire, T-ACI : terminaison de l’artère carotide interne, ACI : artère carotide interne.
Thrombectomie associée à la thombolyse IV : le nouveau traitement de référence de l’infarctus cérébral aigu
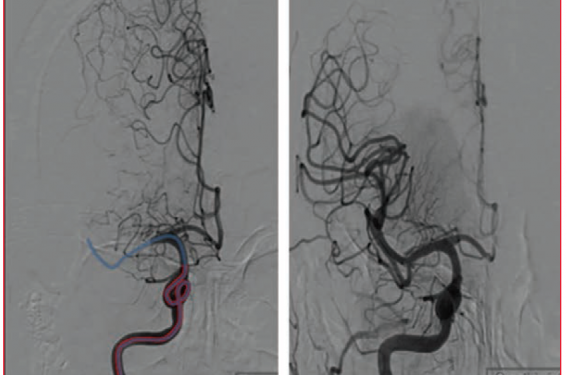
Au cours des 5 dernières années, les techniques endovasculaires ont connu une évolution très rapide qui a grandement amélioré leur efficacité en phase aiguë de l’infarctus cérébral (figures 3 et 4). En 2014, une première étude, MR CLEAN, a montré un bénéfice de la thrombectomie mécanique dans les 6 heures suivant un infarctus cérébral lié à une occlusion proximale de la circulation cérébrale antérieure confirmée par imagerie. Les résultats à 3 mois montrent incontestablement une issue favorable chez les patients traités par thrombectomie (OR = 1,67 ; IC 95 % = 1,21-2,30). Il faut noter qu’il n’y a pas de différence quant à la mortalité(2).
Figure 3. Artériographie cérébrale, revascularisation de l’artère sylvienne droite par thrombectomie.
Figure 4. Stent retriever avant et après thrombectomie.
Les études de sous-groupes ont révélé que la thrombectomie mécanique semble avoir un bénéfice quel que soit l’âge du patient, y compris chez les sujets de plus de 80 ans. Néanmoins, cette technique ne doit probablement pas être proposée aux patients âgés en perte d’autonomie avant l’AVC.
Par la suite, d’autres études sont venues conforter ces résultats positifs (EXTEND-IA, ESCAPE, SWIFT-prime, REVASCAT et THRACE)(3,4). Tous ces essais ont indiqué que le délai écoulé avant le traitement avait un impact significatif sur les résultats (tableau). Depuis, la thrombectomie mécanique (TM) est recommandée à la phase aiguë dans le traitement de l’AVC ischémique jusqu’à 6 heures après le début des symptômes chez les patients qui présentent une occlusion proximale des artères cérébrales (carotide, cérébrale moyenne, tronc basilaire). La TM est réalisée en complément de la thrombolyse intraveineuse lorsqu’elle est indiquée (4 h 30) ou d’emblée en cas de contre-indications à la thrombolyse intraveineuse (grade A, niveau 1a). Elle doit être réalisée le plus tôt possible et ne doit pas être retardée par la thrombolyse IV. La décision d’entreprendre une thrombectomie mécanique doit être prise par une équipe multidisciplinaire comprenant au moins un neurologue, un neuroradiologue interventionnel qualifié. La TM est réalisée dans un établissement disposant d’un centre de neuroradiologie interventionnelle autorisé et d’une unité neuro-vasculaire(5).
ESCAPE = Evaluation Study of Congestive Heart Failure and Pulmonary Artery Catheterization Effectiveness;
EXTEND·IA = Extending the Time for Thrombolysis in Emergency Neurological Deficits-lntra-Arterial;
MS Ill lnterventional Management of Stroke Ill;
R CLEAN = Multicenter Randomized Clinical Trial of Endovascular Treatment for Acute lschemic Stroke in the Netherlands;
R RESCUE = Mechanical Retrieval and Recanalization of Stroke Clots Using Embolectomy;
mRS = modified Rankin Scale; NR = not reported; OR = odds ratio;
REVASCAT = Endovascular Revascularization With Solitaire Device Versus Best Medical Therapy in Anterior Circulation Stroke Within 8 Hours;
SWIFT PRIME = Solitaire™ With the Intention For Thrombectomy as PRIMary Endovascular Treatment;
YNTHESIS = Local Versus Systemic Thrombolysis for Acute Ischemic Stroke. a Modified Thrombolysis in Cerebral infarction score 2b +.
La prévention secondaire de l’infarctus cérébral
Prise en charge d’une sténose intracrânienne symptomatique athéromateuse : l’étude SAMMPRIS
L’essai randomisé SAMMPRIS (Stenting and Aggressive Medical Management for Preventing Recurrent Stroke in Intracranial Stenosis) a étudié le devenir de 451 patients atteints d’un AVC ischémique ou d’un AIT récent en rapport avec une sténose intracrânienne comprise entre 70 et 99 %(6). Les auteurs ont comparé un groupe traité par stenting (stent Wingspan) associé à un traitement médical agressif versus un groupe traité par un traitement médical agressif seul (aspirine 325 mg par jour pendant tout le suivi, clopidogrel 75 mg par jour pendant 90 jours, une statine à forte de dose avec un objectif de LDL-C < 1,81 mmol/l et une prise en charge des autres facteurs de risque vasculaire intensive). Le groupe traité par stenting a présenté significativement plus de complications (AVC ischémique ou hémorragique, décès) que le groupe traité médicalement. Il existe donc une place pour la double antiagrégation plaquettaire pour un certain type d’AVC pour une période donnée.
Stratégie aspirine-clopidogrel pour l’AIT ou l’AVC mineur : l’étude CHANCE
Le traitement par une double antiagrégation plaquettaire a montré son efficacité dans une étude chinoise appelée CHANCE (Clopidogrel in High-Risk Patients With Acute Nondisabling Cerebrovascular Events), comprenant 5 170 patients atteints d’un AIT ou d’un AVC ischémique mineur (score NIHSS < 3). Dans cette étude ont été comparés l’utilisation d’aspirine seule à la double antiagrégation plaquettaire aspirine et clopidogrel dansles 3 premiers mois. Le traitement a été débuté dans les 24 heures après l’événement, le critère de jugement principal était la survenue d’un AVC à 3 mois. Les résultats montrent une réduction significative du risque de récidive d’AVC dans le groupe traité par double antiagrégation plaquettaire(7). À noter néanmoins que l’épidémiologie de l’AVC et les pratiques de prévention secondaire étant différentes dans les populations occidentales, ces résultats positifs en Asie devront être confirmés en Occident par des essais similaires.
Les antiagrégants plaquettaires, traitement de référence des dissections artérielles cervicales : l’étude CADISS
L’étude pilote multicentrique CADISS (46 centres anglais et australiens) randomisée a permis de recruter 250 patients avec une dissection artérielle carotidienne ou vertébrale extracrânienne(8). Les patients ont été randomisés dans deux groupes : traitement antiagrégant plaquettaire versus anticoagulant et le critère de jugement principal était la survenue d’AVC ou de décès à 3 mois. Dans cette étude, la récidive d’AVC ischémique à 3 mois n’était pas significativement différente entre les deux groupes de traitement et il était noté un surrisque hémorragique dans le groupe traitement par anticoagulant. Cette étude, limitée néanmoins par le faible effectif de patients inclus, laisse donc penser que les traitements antiagrégants plaquettaires pourraient devenir le traitement de référence des dissections artérielles cervicales.
Anticoagulants oraux directs et fibrillation atriale
Ces dernières années ont été marquées par le développement d’anticoagulants oraux directs (AOD) en prévention des AVC dans le cadre de fibrillation atriale non valvulaire. En termes d’efficacité, les AOD ont fait la preuve d’une non-infériorité, voire d’une supériorité, en comparaison aux anti-vitamine K (AVK). Faciles d’utilisation, les données des essais cliniques ont par ailleurs démontré une diminution significative de survenue d’hémorragies graves (en particulier hémorragies intracrâniennes) qui semblent moindres sous AOD (versus anti-vitamine K)(9).
En 2015, une nouvelle avancée majeure a fait l’objet d’une publication dans le New England Journal of Medicine : l’avènement du premier antidote spécifique d’un AOD, l’idarucizumab. Il s’agit d’un anticorps monoclonal don’t l’affinité pour le dabigatran est 350 fois celle de la thrombine. Cet antidote permet une neutralisation immédiate et complète de l’action du dabigatran sans aucun effet prothrombotique, critère de sécurité majeur chez les patients présentant une fibrillation atriale(10).
En conclusion, les avancées dans le traitement de l’AVC ischémique en phase aiguë ont principalement été marquées par le développement de la thrombectomie qui a modifié le pronostic fonctionnel des patients de manière notable. Les diagnostics des causes d’AVC ont permis d’améliorer la prise en charge en prévention secondaire.
En pratique
La thrombectomie associée à la thrombolyse intraveineuse améliore le pronostic fonctionnel des patients atteints d’un AVC ischémique. Elle permet aussi une alternative thérapeutique dans les cas de contre-indications formelles à la thrombolyse intraveineuse.
Aucune étude n’a démontré une supériorité d’efficacité du traitement anticoagulant dans la prise en charge des dissections cervicales versus un traitement antiplaquettaire.
Les AOD ont fait la preuve d’une non-infériorité, voire d’une supériorité en comparaison aux AVK pour la prévention des accidents ischémiques cérébraux chez les patients en FA.
L’idarucizumab, premier antidote spécifique, permet une neutralisation immédiate et complète de l’action du dabigatran.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :